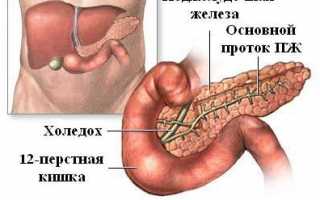
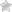Панкреатит – воспаление поджелудочной железы, сопровождающееся спазмами протоков, нарушением их проводимости.
В результате пищеварения соки панкреатической железы должны поступать в тонкий кишечник.
Но в связи с перекрытием проходов соки скапливаются в железе, и она переваривает сама себя.
На нарушение работы ПЖ у взрослых людей влияют многие факторы. Прежде всего, в числе самых важных, следует назвать несбалансированное питание, вредные привычки.
Они в целом отрицательно влияют на общее самочувствие, и в частности, формируют дисфункцию ПЖ.

МКБ-10 панкреатит
В МКБ-10 панкреатит классифицируется кодами K00-K93, K80-K87. Среди них особо выделяется острый панкреатит под классом K85. МКБ-10 включает виды панкреатита разного течения:
- рецидивирующего;
- геморрагического;
- подострого;
- гнойного.
Чтобы соки панкреатической железы могли бы нормально участвовать в пищеварительном процессе, и усваиваться на определенных отделах тракта, нужен нормальный синтез панкреатина, липазы, трипсина.
При нарушении в функциях ПЖ, и особенно при поражении ее протоков, вырабатываемые ферменты не попадают в процесс пищеварения, а скапливаются в капсулах железы. Из-за этого развивается ее воспаление.
Оно вызывается у взрослых по причинам:
- пищевого или алкогольного отравления;
- постоянного переедания, перегрузки пищеварительного тракта;
- употребления жирной и острой пищи.
Существенными факторами развития воспаления ПЖ являются травмы передней стенки брюшины, ушибы внутренних органов.
Острый панкреатит редко развивается в форме самостоятельной патологии, зачастую он сопутствует поражению других органов ЖКТ.
Поставить точный диагноз сложно, потому что ПЖ располагается в глубине брюшины, имеет небольшие размеры.
Воспаление органа сопровождается симптомами, сходными с проявлением других патологий.
Располагающие факторы, провоцирующие развитие панкреатита:
- скопление конкрементов в железе, которые перекрывают желчевыводящие ходы;
- накапливание веществ, стимулирующих синтез ферментов; но они начинают работать против тканей железы;
- отечность железы из-за скопления излишних ферментов приводит к повреждению кровеносных сосудов, что вызывает внутреннее кровоизлияние.
Болезни 12-перстной кишки, желудка вызывают обратный заброс из желудка в проходы ПЖ, это явный фактор начала острого воспаления в железе.
Эти явления сопровождают гастрит, язву, гастродуоденит. Опасность болезни грозит возможными осложнениями:
- развитием гнойного воспаления;
- закупоркой протоков железы;
- стенозом сфинктера Одди;
- развитием кисты постнекротического вида;
- нарушением портального кровоснабжения печени;
- развитием диабета;
- панкреонекрозом.
Стоит только подумать о возможности развития панкреонекроза, как становится понятным, что поджелудочную железу следует лечить своевременно.
Иначе воспаление приводит к тяжелым нарушениям функций ПЖ, стремительному отмиранию клеток органа.
После таких изменений ПЖ, подверженная деструкции тканей, не в состоянии выполнять свои задачи.
Панкреонекроз считается одной из осложненных этапов острого панкреатита, когда быстро прогрессирует и становится наиболее тяжелой клиническая картина болезни.
Признаки панкреатита у взрослых
Без квалифицированной диагностики даже опытному врачу сложно сразу же выявить признаки острого панкреатита, так как он сопровождается симптомами, очень похожими на обычное отравление.
Состояние неожиданно заболевшего человека определяется:
- сильными болями в эпигастральной области живота; боли носят опоясывающий характер, распространяются в поясницу, почки;
- высокой температурой, скачками АД, тахикардией, общим ухудшением состояния заболевшего человека, спутанностью сознания;
- неукротимой рвотой, после освобождения желудка тошнота и рвотные позывы сохраняются, и не приносят облегчения, приступы рвоты неоднократно повторяются;
- после рвоты мучает изжога, вздувается живот, появляется красная сыпь;
- началом поноса пенистой формы, зеленого цвета, с остатками не переваренной пищи;
- бледностью кожи, одышкой.
Острая форма панкреатита характеризуется быстрым прогрессом заболевания, резким ухудшением самочувствия человека.
Если симптомы острого панкреатита у взрослых начинают проявляться дома, то нельзя затягивать время, и надо срочно вызывать «скорую помощь» для оказания первой помощи и определения заболевшего человека в стационарное отделение.
До приезда «скорой» нельзя давать заболевшему никакие лекарства, воду, еду. Это может смазать картину заболевания, усилить рвоту.
Кинжальные боли, неукротимая рвота говорят об остром состоянии, при котором потребуется незамедлительное оперативное вмешательство.
Особое строение ПЖ вызывает разные симптомы. Железа состоит из головки, тела и хвоста. От места локализации воспаления по-разному проявляются симптомы:
- воспаление головки железы отдает болью под правое подреберье;
- воспаление в теле боль локализуется в подложечной зоне;
- воспаление хвоста отдает болью под левым подреберьем.
Когда воспаление охватывает всю железу, пациент жалуется на острые опоясывающие боли. Если воспаление переходит в хроническую форму, меняются и проявления болезни.
Теперь это уже не только воспаление органа с поврежденными тканями, но и сопутствующие патологии органов ЖКТ.
Хронический панкреатит у взрослых характеризуется резким обострением симптомов, и постепенным их стиханием, постепенно боли в ПЖ принимают постоянный характер, острый, с клинической симптоматикой:
- кинжальными болями в эпигастральной зоне, с тенденцией к опоясыванию всего тела;
- неукротимой рвотой без признаков облегчения;
- диареей с большим содержанием жировых компонентов;
- нарастанием признаков интоксикации;
- падением АД.
Лежать заболевший не может, в положении лежа боли резко усиливаются, из-за этого человек сидит с наклоном вперед, с зажатым руками животом.
Симптомы острого панкреатита у взрослых пропустить нельзя, это опасно развитием болевого шока, смертельным исходом при отсутствии медицинской помощи.
Диагностируется панкреатит у взрослых на основании жалоб, осмотра врачом, проведения ряда анализов и обследования:
- анализ мочи показывает изменение показателей эластазы;
- анализ мочи на определение трипсиногена-2, явно подтверждающего специфичность острого панкреатита;
- анализ кала показывает наличие стеатореи – не переваренных жиров и частей пищи;
- тесты на возможность стимулировать функции органа;
- ЭКГ;
- УЗИ железы и внутренних органов;
- анализ крови – тест на толерантность к глюкозе;
- исследование водно-электролитного баланса;
- тест на наличие в крови ферментов железы;
- рентгенография в положении лежа и стоя;
- МРТ или КТ.
УЗИ и КТ не имеют высокой показательности в диагностике панкреатита, однако их используют для оценки абдоминальных болей.
УЗИ проводится для определения холелитиаза. Одновременно может просматриваться дилатация желчных ходов, подтверждающая обтурацию билиарного тракта.
Отечность поджелудочной может визуализироваться только в том случае, если осмотру органа не мешают газы в кишечнике, затеняющие ПЖ.
Проведенные анализы и обследование дают врачу возможность предположить степень поражения ПЖ, чтобы обосновать этим назначаемое лечение.
Основной показатель – это симптомы и лечение у взрослых в основном основано именно на их снятии. В тяжелых случаях проводятся эндоскопия, лапароскопия. Их применение обосновано состоянием пациента и решением специалистов.
Лечение панкреатита у взрослых
Главный принцип лечения острого панкреатита – голодание. Обострение болезни требует на 1-2 суток исключить пищу и воду.
Чтобы избежать обезвоживания, пациенту назначается внутривенное регидратационное вливание солевых растворов, глюкозы с витаминами.
Капельницы помогают снять приступы рвоты, излечивают от диареи. На область острых болей пациенту кладут грелку со льдом, холод уменьшает боли, снимает отечность железы.
Пациенту прописывается постельный режим для создания полного покоя всему организму.
Такими способами врачи добиваются уменьшения острого воспаления, и только при стихании болей, при стойких показателях улучшения самочувствия пациенту прописывается строгая диета на фоне медикаментозного лечения.
Основные препараты, используемые на острой стадии заболевания, это ферменты, спазмолитики, пробиотики.
Диета основана на крупяных и овощных блюдах, которые готовятся способом варки, тушения, с небольшим добавлением растительного масла.
Вместе с пищей пациенту рекомендуется принимать ферменты, чтобы облегчить работу ПЖ, улучшить процесс пищеварения. Обычно это ферменты:
- Фестал;
- Креон;
- Панкреатин;
- Мезим форте.
Острый панкреатит обычно сопровождается диареей, поэтому требуется прием препаратов, восстанавливающих микрофлору кишечника.
С этой целью врач назначает прием пробиотиков:
- Линекса;
- Биогайи;
- Лактофильтрума;
- Бифи-форма.
Подобных препаратов много в арсенале врачей, они подбираются в соответствии с анализами кала на микрофлору, чтобы прием препарата был наиболее эффективным.
Острая форма панкреатита у взрослых пациентов лечится в условиях стационара. Традиционная медикаментозная терапия включает:
- внутривенное введение солевых растворов, заменителей плазмы, это Реополиглюкин, Реосорбилакт;
- купирование болевых приступов спазмолитиками, это Но-шпа, Кетанов, Папаверин, Платифиллин вместе с Папаверином;
- снятие отека железы мочегонными препаратами – Лазиксом, Диакарбом, Фуросемидом; при назначении Диакарба рекомендуется параллельный прием кальций содержащих препаратов;
- остановку рвоты внутримышечным введением Церукала, Метоклопрамида;
- восстановление ферментативного баланса назначением ингибиторов, это Трасилол, Контривен;
- восстановление секреторных функций достигается приемом Кваматела, Омепразола.
Кроме того, проводится поддерживающая витаминная терапия. По признакам панкреатита острой формы у взрослых врач регулирует диету каждого пациента.
В тяжелых случаях голодовка рекомендуется на 4-5 дней болезни, в крайних случаях – до 2-х недель.
В это время пациентам капельно вводятся жировые эмульсии, гидролизаты белковых соединений.
Первые продукты, которые будут разрешены пациенту – кефир, творог. Постепенно пациента переводят на диетический стол №5.
Когда консервативная терапия не дает ожидаемого эффекта, врачи выбирают хирургическое вмешательство.
Лечение хронического панкреатита у взрослых пациентов, в зависимости от их состояния, ограничивается соблюдением диеты с минимальным включением жиров и углеводов.
Несомненно, следует навсегда отказаться от курения и употребления спиртного, включая пиво.
При нарушении предписаний врача неминуемы обострения. В таком случае врач назначает:
- антибиотик Амоксициллин, чтобы быстро купировать начинающееся воспаление;
- сильные анальгетики, спазмолитики, чтобы снять боли, это Трамадол, Папаверин, Дротаверин;
- ферменты для нормализации пищеварения – Мезим, Панкреатин, Фестал;
- препараты для нормализации кислотности – Алмагель, Маалокс, Ренни.
И опять – голодная диета, к которой приходится возвращаться при обострении хронического панкреатита.
Допускается немного пить минеральную негазированную воду. Правильное питание небольшими порциями с минимумом жира – основа лечения при обострениях.
Пациентам следует навсегда забыть про острые, сладкие, жареные продукты. Их рацион теперь составляется из:
- вареных или паровых овощей, исключая помидоры;
- фруктов с нейтральным вкусом – абрикосов, груш;
- нежирной паровой или отварной рыбы;
- мяса курицы, кролика, телятины;
- макаронных изделий в ограниченном количестве;
- кефира;
- злаковых культур;
- нежирного творога;
- травяных чаев, воды без газа.
Достаточно обширный рацион, из которого можно составлять интересные и питательные меню на каждый день.
Кроме строгой диеты, диетологи рекомендуют получить консультацию фитотерапевта, и ввести в курс лечения народные средства, основанные на лекарственных травах.
Народная медицина против панкреатита
Для лечения панкреатита у взрослых врачи рекомендуют включать в план терапии народные рецепты.
Какие из них можно использовать каждому пациенту, следует советоваться со специалистами.
Самыми распространенными средствами считаются:
- Кисель из пророщенных зерен овса. Способ приготовления: овес следует тщательно перебрать, замочить, оставить в теплом светлом месте. Спустя 48 часов зерна успевают прорасти, их следует прополоснуть чистой водой, высушить в затененном месте, перемолоть в муку. Полученную массу в количестве 2-х ст. л. залить холодной водой объемом 2 стакана, довести до кипения, варить 2-3 мин, постоянно помешивая. Затем снять с огня, накрыть посуду, тепло укутать полотенцами. Настаивать 20 минут. Затем надо процедить массу от крупинок муки выпить. Впрок кисель не заготавливается, пить надо только свежее приготовленную смесь. Курс лечения – 30 дней. При положительной динамике надо сделать 2 недели перерыв и повторить курс лечения.
- Настой шиповника. Способ приготовления: настаивать в термосе, насыпать полтермоса ягод шиповника. Заливать крутым кипятком, плотно накрывать. Настаивать 20 минут. Можно оставлять термос на ночь, тогда настой будет более насыщенным, и его можно будет немного разбавлять кипяченой водой. У взрослых с острым панкреатитом в ежедневном рационе постоянно должен быть напиток шиповника. Для лечения требуется выпивать по 0,4 л в течение дня. Симптомы болезни уходят быстро, в течение 10 дней. Пить шиповник можно постоянно, но не забывать о его мочегонном действии, и сбавлять объем вечернего выпитого напитка.
- Отвар из льняного семени. Способ приготовления: налить в эмалированную кастрюлю 1 л воды, насыпать в воду 80 г семени льна. Варить 2 часа на медленном огне под закрытой крышкой. После естественного остывания отвар надо процедить, пить ежедневно 3 раза перед едой. Курс лечения – 2 месяца. При положительной динамике сделать перерыв 2 недели и повторить курс лечения.
- Сок из картофеля и моркови. Способ приготовления: взять 2 сырые картофелины, 1 морковь, пропустить их через соковыжималку. Пить свежеотжатым за ½ часа до приема пищи, 2 раза в день. Курс лечения – неделя, не более. Сок избавляет от болей в животе, нормализует пищеварение. При положительной динамике сделать 1 неделю перерыв и повторить курс лечения.
- Настойка корня барбариса. Способ приготовления: 100 граммов заранее приготовленного, измельченного и высушенного корня надо залить 1,5 л водки, поставить в темное место на месяц. На протяжении этого времени изредка перемешивать содержимое посуды. После этого настойку следует отцедить, пить по 1 ст. л. перед едой. Длительность лечения – от 2-х до 4-х недель. Используя данное средство, надо хорошо продумать, насколько оно будет полезным, и насколько содержащийся в нем алкоголь принесет вероятный вред.
Все народные средства при включении их в общую схему лечения должны быть обговорены с терапевтом.
Самостоятельно принимать народные рецепты не рекомендуется, так как можно навредить себе.
Полезное видео
Частые вопросы
Какие основные симптомы острого панкреатита?
Основные симптомы острого панкреатита включают в себя острую боль в верхнем животе, тошноту и рвоту, вздутие живота, быструю пульсацию и потерю аппетита.
Как проводится лечение острого панкреатита?
Лечение острого панкреатита обычно включает в себя больничное лечение, восстановительную диету, применение противоболевых средств, иногда антибиотиков, и в некоторых случаях может потребоваться хирургическое вмешательство.
Полезные советы
СОВЕТ №1
Обратитесь к врачу при появлении сильной боли в верхней части живота, тошноте, рвоте, желтушности кожи и белков глаз, а также повышении температуры. Это могут быть симптомы острого панкреатита, и самолечение может быть опасным.
СОВЕТ №2
При диагностировании острого панкреатита важно соблюдать строгую диету, исключая из рациона жирные, острые, копченые продукты, алкоголь, газированные напитки и кофе. Питание должно быть легким и богатым белками.
СОВЕТ №3
При лечении острого панкреатита врач может назначить препараты для снижения боли, противовоспалительные средства, антибиотики, ингибиторы протеаз и другие медикаменты. Важно строго соблюдать рекомендации врача и не отклоняться от предписанного курса лечения.