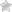Роговица – это внешняя прозрачная светопреломляющая часть глаза, имеющая выпуклую форму и образованная фиброзными элементами: стромой, передней пограничной и задней мембраной, эпителием и эндотелиальными клетками. Питание роговицы глаза осуществляется посредством диффузии через плотную Боуменову мембрану, которая отделяет строму (основную часть роговой оболочки) от переднего эпителия. Верхний слой обеспечивает доставку кислорода, регулирует объем внутриглазной жидкости и защищает роговицу от воздействия внешних факторов: солнечного света, частиц пыли, химических компонентов, содержащихся в шампунях и других косметических средствах.
Толщина роговицы в норме составляет около 0,6 мм (в периферической части – около 1,2 мм). Но при некоторых состояниях, например, кератоконусе, данный показатель может существенно отличаться от средних величин. Лечение и коррекция тонкой роговицы проводится разными способами, большую часть из которых составляют методы микрохирургии глаза.
Тонкая роговица – что это такое
Роговая оболочка является светопреломляющей средой глаза и представляет собой наиболее выступающую вперед часть глазного яблока, занимая чуть более 18% от общего объема наружной оболочки глаза. По сути, роговица – это биологическая оптическая линза зрительного аппарата человека, имеющая выпукло-вогнутую форму и отвечающая за поглощение и преломление электромагнитного светового потока.

Роговица глаза
Основное вещество роговицы – прозрачная фиброзная строма, состоящая из соединительной ткани. Поэтому одним из естественных факторов истончения роговой оболочки глаза является потеря упругости фибриллярного пептидного волокна. Учитывая это, можно сказать, что фактором повышенного риска дегенеративно-дистрофических поражений роговицы является пожилой возраст, так как у лиц старше 50 лет естественные биохимические процессы старения вызывают потерю клеточной жидкости и замедление клеточного метаболизма – главные патогенетические механизмы высыхания и деформации нитевидных белковых структур глаза.
Нормальная толщина роговицы в ее центральной части у человека с непатологической рефракцией составляет от 0,52 до 0,6 мм. У детей роговица продолжает расти с момента рождения до достижения четырехлетнего возраста. Поэтому нередко у младенцев глаза кажутся немного больше, чем у взрослых.
На сегодняшний день показатель ЦТР (центральной толщины роговицы) отличается массивной вариабельностью и в разных клинических случаях нормой могут быть признаны значения от 0,44 до 0,66 мм. Для объективной оценки функционального состояния роговицы ее толщина измеряется в пяти точках: в центре, на верхней и нижней границе, а также в назальном и темпоральном отделе. Для этого используют ультразвуковой портативный пахиметр (данные устройства стали широко использоваться в терапевтической офтальмологии с 1980 года).
Как измеряется толщина роговой оболочки глаза
Процедура измерения толщины роговицы в офтальмологии называется пахиметрия (от названия измерительного прибора – пахиметра). Прибор представляет собой портативное устройство, работающее с помощью оптоволокна или ультразвука.
Процедура используется для оценки толщины роговой оболочки глаза при необходимости проведения микрохирургических операций (некоторые виды лазерной коррекции, например, LASIK-коррекция противопоказана при толщине роговицы менее 440 мкм), мониторинга состояния глаз после трансплантации роговицы, а также для оценки возможных рисков при патологиях эндотелиального слоя роговицы или кератоконусе.

Ультразвуковой пахиметр AccuPach
Процедура применения пахиметра несложная и занимает около 5-15 минут. Сначала выполняется местное обезболивание (инстилляции анальгезирующих растворов, например, раствора алкаина 0,5%), после чего пациента укладывают на горизонтальную кушетку и просят смотреть вверх, не моргая и не закрывая глаза. За счет адекватной анестезии больной не чувствует боли во время измерения, но почти 80% пациентов испытывают выраженный дискомфорт, связанный с необходимость помещения инородного предмета в пространство глаза.
Обратите внимание! Измерение всегда проводится 3 раза, после чего специалист выводит усредненный показатель. Условно референсной величиной среди здоровой популяции (с точки зрения офтальмологии) считается показатель 0,515 мм, но результаты пахиметрии могут значительно варьироваться в зависимости от внешних и внутренних факторов. Истончение роговой оболочки диагностируется, если полученный показатель ≤ 440 мкм.
Причины истончения роговицы
Одной из главных причин истончения роговицы специалисты называют наследственную предрасположенность, но объективных доказательств теории генной передачи пока нет. По статистике, у 53,1% детей, чьи родители имели различные дистрофические заболевания роговицы, диагностируется прогрессирующее истончение по типу кератоконуса. Количественные показатели детей с врожденной дистрофией роговицы могут быть существенно больше, так как не представляется возможным точно исследовать всю детскую популяцию в необходимом диагностическом объеме (не все родители обращаются к офтальмологу ежегодно с целью ранней профилактики офтальмологических заболеваний).
Патогенетически дистрофия роговицы проявляется не только истончением, но и прогрессирующим разрушением передней роговичной мембраны, расположенной между стромой и эпителием, а также выпячиванием роговой оболочки по направлению снизу вверх и рубцеванием фиброзных элементов. Помимо генетического фактора специалисты выделяют следующие причины, которые могут приводить к деструктивным патологиям роговицы. В их числе:
- разрушение коллагеновых связок в строме роговицы в связи с повышенной активностью протеолитических ферментов (протеазы разрушают волокна коллагена) на фоне одновременного снижения экспрессии веществ, блокирующих синтез протеаз;
- скопление в роговице свободных радикалов (неустойчивых атомов кислорода, способных повреждать клетки глаза и вызывать их гибель) и веществ-оксидантов;
- повышение уровня малонового диальдегида, являющегося маркером окислительного стресса, в роговичных фибробластах;
- повышение уровня фосфотазы, катализирующей дефосфорилирование субстратов рецепторного типа;
- повышение концентрации небольших пептидных молекул (цитокинов) и мембранных белков в слезной жидкости в результате длительного ношения контактных линз.
Независимо от причины, ставшей катализатором патологических структурных изменений в роговице, во всех клинических случаях происходит истончение, ослабление и деформация (рубцевание) роговой оболочки глаза.
Группа риска
Офтальмологи выделяют целую группу факторов риска, способствующих истончению. В нее входят:
- геномные патологии, в частности, синдром Дауна (корреляция с дистрофией роговицы до конца не выяснена);
- регулярное механическое воздействие на глаза (чрезмерное трение, частые погружения под воду на большую глубину и т. д.);
- атопические и аутоиммунные системные заболевания (бронхиальная астма, ревматизм, муковисцидоз, экзема, системная красная волчанка и др.);
- пожилой возраст (в связи с естественным обезвоживанием, которое приводит к высыханию и деформации коллагеновых нитей, составляющих основу роговичной стромы);
- офтальмологические заболевания в анамнезе (повышенное внутриглазное давление, глаукома, астигматизм, миопия и т. д.).
Роль вредных привычек и плохо сбалансированного питания в механизмах развития истончения роговицы определяется незначительно, но, как и при любых типах дистрофий, дефицит важнейших витаминов и питательных веществ также может существенно влиять на тканевое питание, метаболические процессы и трофику тканей глаза.
Обратите внимание! Факторами пренатального и неонатального риска патологий роговицы являются внутриутробные инфекции, нехватка веществ, необходимых для правильного формирования и развития органов зрения (с третьей по тринадцатую неделю беременности), недоношенность, низкая масса тела при рождении. Многоплодная беременность сама по себе не является фактором риска по развитию кератоконуса и других заболеваний роговой оболочки, но известно, что в случае рождения однояйцовой двойни частота данной патологии у каждого из детей составляет около 20,9%.

Распределение больных по стадиям глаукомы при ЦТР
Симптомы
Как и большинство других патологий рефракции, истончение роговицы плохо определяется на раннем этапе. Даже комплексная диагностика с применением аппаратных методов не всегда позволяет выявить проявления дистрофических изменений, если показатели ЦТР (центральной толщины роговицы) отличаются от нормы незначительно. Сложность диагностики заключается и в скачкообразном течении заболевания: для тонкой роговицы характерны периоды обострений и самостоятельных регрессов, которые могут заканчиваться полной остановкой или прогрессированием патологии.
Первым признаком заболевания, заставляющим больного обратиться за медицинской помощью, часто является небольшое ухудшение рефракции, проявляющееся размытостью изображения и нечеткостью контуров. Данный симптом является преходящим, то есть, зрение человека то ухудшается, то улучшается, сохраняя нестабильные показатели до стадии выраженного прогрессирования.
Клиническими признаками, позволяющими заподозрить дистрофию роговицы и являющимися основанием для проведения пахиметрии, являются:
- снижение остроты зрения независимо от расстояния до объекта визуализации (пациент плохо видит и на ближних, и на дальних дистанциях);
- ухудшение ночного зрения, трудности с ориентацией в плохо освещенных помещениях;
- снижение рефракции на одном глазу (данный симптом является субъективным, так как в некоторых случая патология имеет асимметричное течение);
- болезненная реакция на свет (признак поздней стадии);
- повышенная усталость глаз;
- необходимость часто щуриться, чтобы разглядеть изображение или прочитать какой-нибудь текст, написанный обычным шрифтом;
- двоение предметов;
- появление «фальшивых» изображений в поле зрения.
В большинстве случаев генетически обусловленные дистрофии роговой оболочки глаза выявляются в возрасте от 8 до 12 лет, в 30% случаев – в период с 12 до 20 лет. Пик клинической выраженности симптомов приходится на 30-35 лет: именно в этом возрасте большая часть пациентов получает необходимое лечение и коррекцию.
Важно! При выраженном истончении роговицы размазанность и неровность контуров источников электромагнитного излучения видимой части спектра могут пульсировать («прыгать») в такт сердечным сокращениям.

Виды дистрофии роговицы
Лечение и коррекция
Методы лечения и коррекции тонкой роговицы подбираются с учетом не только толщины роговой оболочки, но и особенностей сопутствующих заболеваний (кератоконуса, кератоглобуса, астигматизма и т. д.).
Контактные линзы
Контактные линзы, как и линзы, используемые для производства очков, являются оптическими средами, преломляющими свет и направляющими его на внутреннюю оболочку глаза, покрытую фоторецепторами, – сетчатку. Они используются для коррекции дефектов рефракции при слабом и умеренном истончении роговицы и надеваются непосредственно на роговую оболочку глаза.
Подбирать линзы для коррекции зрения должен врач-офтальмолог, так как необходимо учитывать не только материал изделия, но и другие, клинически важные характеристики: радиус кривизны (особенно важно для пациентов с кератоконусом), оптическую силу, оси цилиндра, диаметр линзы, толщину центральной оптической части и др.

Линзы должны иметь оптимальную площадь контакта с роговицей, стабильную фиксацию на поверхности глаза и подходящую степень коррекции
Для коррекции дефектов рефракции при тонкой роговице оптимально использовать жесткие ортокератологические газопроницаемые линзы, надевать которые необходимо только на ночь (за 15-20 минут до сна). Такие линзы оказывают максимальное корректирующее действие, но подходят не всем пациентам из-за слишком жесткой каймовой части. Для таких больных приемлемым вариантом являются склеральные или двухслойные линзы, состоящие из мягкой и жесткой части.
Какие линзы подходят для коррекции дефектов рефракции при тонкой роговице
Важно! Линзы из мягкого материала хоть и обеспечивают комфортное прилегание и достаточно надежную фиксацию, благодаря чему подходят большому количеству пациентов, уступают по эффективности жестким ортокератологическим линзам. Использование мягких линз возможно только в ущерб эффекту рефракционной коррекции.
Роговичный коллагеновый кросслинкинг (Corneal Collagen Crosslinking)
CornealCollagenCrosslinking (CCL) – это современный, но пока малоизученный метод, позволяющий остановить прогрессирование дистрофических изменений и дальнейшее разрушение роговицы глаза, получить более высокую остроту зрения, нормализовать равномерность кривизны центральной части роговой оболочки и на время отложить необходимость хирургического лечения (пересадки роговицы).
Суть метода заключается в инстилляции витамина B2 с последующим облучением ультрафиолетовыми лучами, длительность которого составляет 20-30 минут. В результате нагревания ультрафиолетом происходит нагревание коллагеновых нитей, что естественным образом стимулирует неоколлагенез (синтез нового эластина) и повышает прочность фибриллярной основы роговичной стромы. Витамин B2 является коэнзимом многих биохимических процессов, в частности, окислительно-восстановительных реакций и расщеплении чужеродных D-изомеров, образующихся в результате жизнедеятельности бактериальной флоры глаза.
Несмотря на небольшой практический опыт, методика роговичного коллагенового кроссликинга уже показала положительные результаты, поэтому она все чаще используется для консервативного лечения патологий роговицы, особенно дистрофии роговой оболочки по типу кератоконуса.
Сквозная кератопластика
Сквозная кератопластика представляет собой операцию по пересадке роговицы. Показанием к ее проведению является крайняя степень истончения роговой оболочки (особенно, если она сопровождается рубцеванием), при которой восстановление нормальной рефракции другими методами невозможно в связи с большими рисками.
Операцию выполняют под общим наркозом, а на место истонченного и деформированного участка роговицы устанавливают донорский имплантат. Несмотря на крайне низкую вероятность отторжения из-за отсутствия кровеносных сосудов в роговой оболочке, после операции проводится местная противовоспалительная терапия глюкокортикоидами (преднизолон, гидрокортизон). Для профилактики вторичного инфицирования травмированных тканей назначаются инстилляции антибиотиков (левофлоксацин).
Швы снимают через несколько месяцев после трансплантации роговицы.
Важно! Сквозная кератопластика сама по себе не является сложной офтальмологической операцией, но после нее необходимо соблюдать щадящий двигательный режим. В течение 2 лет с момента пересадки роговицы запрещено заниматься дайвингом, активными видами спорта, поднимать тяжелые предметы и подвергаться сильной тряске. Дети и подростки после трансплантации донорской роговицы освобождаются от занятий физкультурой на 1,5-2 года.
Частичная кератопластика
Частичная кератопластика – более сложное хирургическое вмешательство по сравнению с техникой сквозной трансплантации, поэтому применяют ее гораздо реже. Отличие заключается в том, что при частичной кератопластике (эпикератофакии) хирург сначала снимает истонченный эпителий роговицы, после чего имплантирует на его место донорский участок.
Период заживления после такого вмешательства длиннее и сложнее. Поэтому специалисты в большинстве случаев отдают предпочтение сквозной кератопластике.
Сегментарная кольцевая имплантация
Интрастромальная кольцевая имплантация является современной и более безопасной альтернативой сквозной кератопластике, при которой имплантируются роговичные кольцевые сегменты, при этом не происходит травмирование собственных тканей глаза.
Проведение сегментарной кольцевой имплантации
Для установки имплантов выполняют надрез по краю роговицы, после чего с двух сторон зрачка устанавливаются дугообразные сегменты, выполненные из синтетического винилового полимера. После имплантации надрез закрывается. В случае неудачно проведенной операции сегменты можно изъять и провести повторную коррекцию.
Важно! В некоторых случаях после сегментарной кольцевой имплантации у пациентов диагностируется ухудшение зрения. Также возможны различные осложнения, связанные с техникой проведения вмешательства и мерами асептики: случайно повреждение передней камеры глаза, инфицирование тканей, реакции отторжения. Известны случаи перемещения сегментарных имплантов с последующим выходом наружу. Поэтому выполнять подобные операции могут только квалифицированные офтальмологи-хирурги.
Истончение роговицы – офтальмологическая патология с высокой выраженностью генетической предрасположенности (преимущественно по аутосомно-доминантному типу наследования), являющаяся одним из видов роговичных дистрофий. Заболевание редко приводит к полной слепоте. Но при этом существенно влияет на качество рефракции, что проявляется постепенным и прогрессирующим ухудшением зрения почти у 80%.
Лечение и коррекция направлены на остановку дистрофического процесса и устранение связанных с ним зрительных расстройств. Положительных результатов в случае своевременного начала лечения без использования хирургических методов удается добиться почти у половины пациентов. При стабильно регрессирующей зрительной функции показана операция по пересадке донорской роговицы.
Читайте также: Глазные заболевания
Частые вопросы
Какие методы лечения используются для коррекции патологий тонкой роговицы глаза?
Для коррекции патологий тонкой роговицы глаза могут применяться методы, такие как контактные линзы, хирургическая коррекция (например, LASIK, PRK, имплантация интраокулярных линз) и лекарственное лечение.
Какие симптомы могут указывать на патологию тонкой роговицы глаза?
Патологии тонкой роговицы глаза могут проявляться симптомами, такими как размытость зрения, чувство дискомфорта или боли в глазах, светобоязнь, чувство песка в глазах, ухудшение зрения в темноте или при нагрузке.
Какие факторы могут способствовать развитию патологий тонкой роговицы глаза?
Развитию патологий тонкой роговицы глаза могут способствовать различные факторы, включая травмы, инфекции, генетическая предрасположенность, неправильное использование контактных линз, а также некоторые системные заболевания, такие как ревматоидный артрит или синдром сухого глаза.
Полезные советы
СОВЕТ №1
Обратитесь к оптометристу или офтальмологу для проведения полного обследования глаз и установления точного диагноза тонкой роговицы.
СОВЕТ №2
Избегайте ношения контактных линз, которые могут усугубить проблему тонкой роговицы. Вместо этого, обсудите с врачом возможность ношения специальных линз для коррекции данной патологии.
СОВЕТ №3
Следуйте рекомендациям врача относительно лечения тонкой роговицы, возможно, вам потребуется применение медикаментозных средств или проведение хирургического вмешательства.